Lymphome non hodgkinien : le gros ganglion persistant doit faire consulter
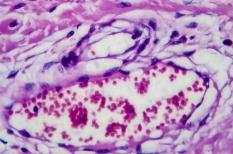
Le lymphome est un cancer du système immunitaire caractérisé par la croissance incontrôlée de globules blancs anormaux qui assurent la défense immunitaire : les lymphocytes. Il est souvent révélé par un gonflement indolore d’un ganglion (ou "adénopathie"). Il existe une grande variété de lymphomes qui sont classés en fonction du type de cellules, de leur localisation initiale et de leur caractère agressif ou indolent.
Des mots pour les maux
Le lymphome est un cancer du système lymphatique caractérisé par la croissance incontrôlée de lymphocytes anormaux.
Les lymphocytes cancéreux se développent dans les organes lymphoïdes qui sont situés dans de nombreux organes du corps en plus des ganglions (adénopathie) et de la rate (splénomégalie).
Le lymphome est le premier cancer du sang en fréquence, et comme il touche le système de défense immunitaire, il s’accompagne d’une dépression immunitaire (immunodépression)
Le traitement est basé sur une association chimiothérapie (polychimiothérapie), de traitement par irradiation (radiothérapie), et dans certains cas, d’anticorps monoclonaux (biothérapie), de greffe de moelle osseuse et désormais de CAR-T cell.
Qu'est-ce que le lymphome ?
Le lymphome est un cancer du système immunitaire caractérisé par la croissance incontrôlée de globules blancs anormaux qui sont habituellement chargés de contrôler les infections : les lymphocytes.
Lorsque ces lymphocytes deviennent anormaux, ils se développent de façon incontrôlée dans les organes lymphoïdes qui sont situés dans de nombreux organes du corps (poumon, foie, intestin) en plus des organes lymphoïdes : ganglions, rate, moelle osseuse, thymus. Du fait du rôle fondamental du système lymphatique dans les défenses immunitaires, le lymphome va s’accompagner d’un déficit immunitaire.
Le système lymphatique est un réseau qui fabrique et permet la circulation de la lymphe dans tout le corps. La lymphe est un liquide transparent et clair qui contient des lymphocytes, cellules essentielles de la défense immunitaire. Le long de ce réseau, on trouve de petits organes en forme de haricot qu’on appelle les ganglions lymphatiques. Les ganglions sont chargés de la fabrication et du stockage des lymphocytes pour combattre les infections. Les ganglions lymphatiques sont particulièrement nombreux dans le cou, sous les aisselles, à l’aine et à l’abdomen.
Il faut plutôt parler de lymphomes non hodgkiniens au pluriel, car les LNH ne forment pas une maladie unique, mais plutôt un groupe de maladies étroitement liées par le fait qu’elles touchent le système lymphatique. Mais elles diffèrent par leur aspect au microscope, leurs caractéristiques immunologiques, moléculaires, leur mode de développement et leur pronostic. Il existe 2 sous-types principaux, les lymphomes à cellules B et les lymphomes à cellules T.
Quels sont les signes du lymphome ?
Les signes du lymphome sont peu spécifiques et souvent similaires à ceux d’autres maladies comme les maladies infectieuses et les maladies digestives.
Le signe le plus fréquent est un gonflement indolore d’un ganglion lymphatique (appelé « adénopathie » par les médecins). Cela peut être le motif de la consultation, mais les malades consultent souvent le médecin parce qu’ils pensent avoir un malaise général, un rhume qui ne veut pas passer ou un désordre digestif.
A un stade précoce de développement du lymphome, il n’y a le plus souvent pas de douleurs des adénopathies, ce qui en soit est atypique car, en cas d’infection et de lutte du système immunitaire contre des bactéries ou des virus, les ganglions sont gonflés et douloureux.
Les régions du cou et des aisselles sont les sites où l’on remarque le plus souvent les ganglions anormaux en premier. Mais le gonflement peut apparaître sur d’autres parties du corps, comme les aines (ce qui peut entraîner secondairement un gonflement des jambes ou des chevilles) ou l’abdomen (ce qui peut s’associer à des crampes et des ballonnements).
Certains malades atteints de lymphome ne remarquent cependant aucun gonflement de leurs ganglions car ceux-ci sont dans le ventre ou la poitrine. D’autres se plaignent uniquement de sueurs nocturnes, de perte de poids, de frissons, de manque d’énergie.
Plus atypiques encore, les lymphomes qui se révèlent uniquement par des démangeaisons « sine materia », c’est-à-dire sans aucun signe de maladie de la peau ou du foie.
Dans quelques cas, le lymphome hodgkinien peut se révéler par une fièvre prolongée, avec amaigrissement et inflammation sur la prise de sang, sans qu'il y ait de tumeur ganglionnaire ou extra-ganglionnaire de volume important.
Un lymphome à un stade plus avancé peut être accompagné de signes plus évocateurs :
• Les malades peuvent ressentir une douleur dans les ganglions lymphatiques après avoir consommé de l’alcool.
• Si le lymphome touche des tissus lymphatiques à l’intérieur du ventre, un liquide peut s’accumuler à proximité des intestins, avec des douleurs abdominales, des diarrhées, ou de l’estomac avec des pesanteurs digestives (comme une indigestion).
• Un ganglion lymphatique très gonflé peut parfois comprimer une veine (ce qui peut entraîner un gonflement d’un bras ou d’une jambe) ou un nerf (ce qui peut entraîner des douleurs, des engourdissements, des fourmillements dans une jambe ou un bras). Certaines personnes se plaignent de douleurs inexpliquées dans le bas du dos qui peuvent être liées à des ganglions lymphatiques hypertrophiés qui compriment les racines nerveuses et les nerfs.
• À mesure que le lymphome évolue et que les lymphocytes cancéreux envahissent progressivement le système immunitaire, celui-ci perd sa capacité à combattre les infections.
• Certains signes qui apparaissent au fur et à mesure du développement du lymphome (fièvre, frissons, anorexie, amaigrissement, fatigue inhabituelle, toux…), dépendent de la synthèse de protéines pro-inflammatoires (cytokines). Ils peuvent être confondus avec des signes de la grippe, de la tuberculose et d’autres infections comme la mononucléose infectieuse ou d’autres cancers.
Quels sont les différents types de lymphomes ?
Le mot « lymphome » est un terme général qui est utilisé pour désigner le regroupement hétérogène de plus de 50 cancers différents d’origine lymphoïde T ou B.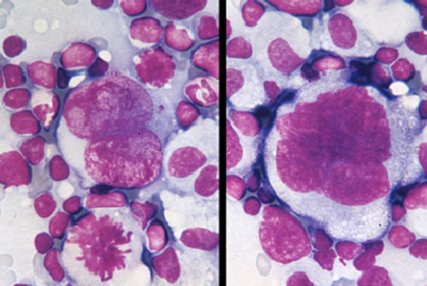
© Inserm/Cramer Bordé, Elisabeth
serimedis.inserm.fr
Il existe deux catégories générales de lymphomes : la maladie de Hodgkin et le lymphome non Hodgkinien (LNH). La principale différence entre la maladie de Hodgkin et le LNH est la présence de cellules de Reed-Sternberg qui permet de faire le diagnostic de Hodgkin, car la cellule de Reed-Sternberg est une cellule dérivée d’un lymphocyte B qui n’est présente que dans le Hodgkin. Le lymphome non Hodgkinien se développe à partir d’autres lymphocytes B dans 85 % des cas et de lymphocytes T dans 15 % des cas.
On distingue de nombreux types de lymphomes non Hodgkiniens, selon l’apparence que prennent les cellules touchées par cette affection (ce qui débouche sur de nombreux noms), mais on les classe aussi en fonction de leur degré d’agressivité sur le plan histologique (bas grade, grade intermédiaire et haut grade), ce qui est plus utile pour le traitement. Globalement, ces lymphomes se classent en deux grands groupes :
• Les formes qui évoluent très vite, dites « agressives ». Elles touchent 50 à 60 % des personnes souffrant de la maladie, et doivent être prises en charge le plus rapidement possible. Les lymphomes plus agressifs sont les lymphomes à cellules du manteau, les lymphomes diffus à grandes cellules B, les lymphomes de Burkitt.
• Les formes d’évolution lente, appelées « indolentes ». Elles concernent 40 à 50 % des patients et vont se développer sur plusieurs années. Les LNH indolents sont à évolution très lente. Parmi ceux-ci, on trouve le lymphome folliculaire, le lymphome lymphocytique (LL), la leucémie lymphoïde chronique (LLC), les lymphomes de la zone marginale, le lymphome lymphoplasmocytaire ou macroglobulinémie de Waldenström, le lymphome cutané à cellules T ou B.
D’un cas à l’autre, les symptômes, le développement de la maladie et la réaction de l’organisme au traitement sont différents, mais de nombreux malades peuvent aujourd’hui guérir.
Y a-t-il des facteurs de risque de lymphome ?
Les causes exactes du lymphome ne sont pas connues. Le nombre de cas de lymphome non-Hodgkinien rapporté a cependant été multiplié par deux en trente ans. La recherche des causes de cette augmentation a donné lieu à beaucoup d’études, et certaines ont conclu à l'influence possible de quelques facteurs étudiés :
• Les infections chroniques virales (virus d’Epstein-Barr dans le lymphome de Burkitt, HIV, HTLV-1, hépatite C) ou bactériennes (en particulier, présence prolongée de Helicobacter pylori dans l’estomac pour le lymphome de MALT) ;
• Les déficits immunitaires prolongés (au cours des maladies auto-immune type syndrome de Gougerot-Sjögren ou polyarthrite rhumatoïde), ou au cours des traitements immunosuppresseurs (par exemple en cas de greffe) ;
• L’exposition à certains toxiques (dioxine, pesticides, solvants, engrais), chimiothérapie par des médicaments contenant des éléments nommés « agents alkylants » ou radiothérapie.
Quand doit-on évoquer un lymphome ?
Le gonflement persistant et indolore d’un ganglion de la partie supérieure du corps, c’est-à-dire le cou, la région des clavicules, les aisselles ou l’aine doit faire évoquer un lymphome (un ganglion gonflé au cours d’un lymphome n’est normalement pas aussi douloureux qu’un ganglion lymphatique infecté).
Ce ganglion est d’autant plus évocateur d’un lymphome qu’il s’accompagne de signes témoignant d’un processus généralisé :
• Frissons
• Variations de la température corporelle
• Fièvre (surtout la nuit)
• Baisse de l’appétit
• Perte de poids inexpliquée
• Fatigue générale inhabituelle
• Toux persistante
• Démangeaison persistante de tout le corps sans cause apparente ni maladie de la peau ou du foie associée
• Maux de tête
• A un stade plus tardif, les malades peuvent ressentir des douleurs dans les ganglions lymphatiques après avoir consommé de l’alcool.
Comment faire le diagnostic ?
Du fait de la nature assez commune des plaintes au cours du lymphome et parce que les signes les plus évocateurs du lymphome n’apparaissent pas dans tous les cas, le diagnostic est souvent problématique.
Les signes du lymphome sont, en effet, fréquemment observés dans d’autres maladies moins graves telles que la grippe ou toute autre infection virale. Ces symptômes sont alors souvent négligés. Mais il faut se souvenir que dans les maladies infectieuses, ces signes ne durent pas très longtemps. Dans le cas d’un lymphome, ces signes persistent dans le temps et ne trouvent pas d’explications en rapport avec une infection ou une autre maladie.
La plupart des gens qui se plaignent des signes que l’on rencontre au cours du lymphome n’ont pas de lymphome. Toutefois, il est important pour toute personne présentant des signes comme ceux du lymphome et qui persistent de consulter un médecin afin de confirmer l’absence de lymphome ou de maladie grave.
Le médecin effectuera un examen physique complet et vérifiera qu’il n’y a pas de ganglions lymphatiques gonflés sous le menton, dans le cou, sur les épaules et sur les coudes, sous les aisselles et aux aines. Le médecin examinera également les autres parties du corps afin de voir s’il y a un gonflement des amygdales ou du liquide dans la poitrine ou l’abdomen, qui pourraient être causés par des ganglions gonflés.
Le médecin demandera si une douleur est ressentie et où ? Et il vérifiera qu’il n’existe aucun déficit sensitif ou paralysie qui pourrait être le résultat d’une compression des nerfs ou de la moelle épinière par un ganglion hypertrophié.
Il examinera le ventre pour voir si aucun organe interne n’est hypertrophié (foie, rate).
© Inserm/Dantchev, Dimitri
serimedis.inserm.fr
Si le médecin suspecte un lymphome, il prescrira une batterie d’examens complémentaires dont une biopsie, des analyses de sang, des radiographies et une évaluation de la moelle osseuse.
Faut-il faire une biopsie de ganglion ?
La biopsie d’un ganglion gonflé (adénopathie) est l’une des étapes les plus importantes puisqu’elle permet de faire le diagnostic.
Une ponction du ganglion peut être une première étape pour pouvoir distinguer un lymphome d’une infection, voire d’une métastase, mais elle ne dispense pas de la biopsie.
La qualité de la biopsie est très importante pour pouvoir faire une étude précise qui sera : histologique, phénotypique, moléculaire et éventuellement caryotypique (étude des chromosomes dans les noyaux des cellules).
La ponction-biopsie guidée au scanner peut être utile si elle trouve des cellules lymphoblastiques ou des cellules de Burkitt car, faisant les diagnostics des maladies correspondantes, elle dispensera alors de la biopsie de ganglion et de moelle. En revanche, les prélèvements sont souvent de moins bonne qualité et le matériel est insuffisant pour pouvoir typer de façon précise le lymphome, ce qui n’est pas sans incidence thérapeutique.
Donc, le plus sûr est de prévoir le prélèvement complet d’un ganglion par un chirurgien, sous anesthésie générale. La biopsie doit être transmise très rapidement au laboratoire d’anatomopathologie.
S’il n’y a que la rate qui est atteinte, il faudra retirer la rate pour l’analyser.
On s’oriente vers un lymphome lorsque l’anticorps panleucocytaire (CD45) est positif et si l’anticorps anti-cytokératine est négatif (ce qui élimine une métastase de carcinome).
Ensuite, l’examen de la biopsie oriente vers un lymphome de Hodgkin si l’on retrouve des cellules de Reed-Sternberg.
En leur absence, on s’oriente vers un lymphome non Hodgkinien de type B ou T, qu’il est ensuite possible de typer en s’aidant de différents marqueurs à la surface des cellules (CD5, Bcl-2, cycline D1, EBV…).
Dans de rares cas, le LNH se développe exclusivement dans le système nerveux central qui comprend le cerveau, l’œil, les méninges et la moelle épinière. On parle alors de lymphome cérébral primitif (LCP) ou de lymphome intra-oculaire primitif (LIOP).
D’autres examens sont-ils nécessaires ?
Le reste des examens complémentaires a surtout un intérêt pronostique : ils servent à évaluer l’état du malade et surtout l’extension du lymphome dans le corps, ce qui est d’un intérêt majeur pour le choix du traitement : c’est le « bilan d’extension ».
© Inserm/Guillevin, Loïc
serimedis.inserm.fr
• Les radiographies : ce sont tous les examens d’imagerie au cours desquels des faisceaux de rayons X à faible dose sont utilisés (poumon, squelette…).
• La tomodensitométrie thoraco-abdomino-pelvienne avec injection de produit de contraste pour mieux séparer les images liées au vaisseaux de celles liées aux ganglions.
• L’IRM (imagerie par résonance magnétique) cérébrale pour les lymphomes cérébraux. Une IRM est semblable à une tomodensitométrie, par contre, elle utilise des champs magnétiques à la place des rayons X.
• La TEP (tomographie par émission de positrons) : il s’agit d’un procédé qui permet de visualiser le cancer dans le corps. Le glucose radioactif (une molécule de sucre utilisée comme source d’énergie par les cellules) est injecté dans le patient et utilisé de préférence par les cellules ayant une activité métabolique élevée, comme les cellules cancéreuses. Un scanner permet ensuite de visualiser les zones du corps dans lesquelles le glucose radioactif est concentré.
• Une endoscopie haute en cas de signe d’appel comme une anémie par carence en fer ou dans le cadre d’un LNH de type MALT ou du manteau.
• Un examen ORL pour rechercher une atteinte des organes lymphatiques de la bouche et du nez.
• La biopsie de la moelle osseuse détermine si le lymphome a envahi la moelle osseuse (s’il s’est répandu dans celle-ci).
• Le bilan hépatique sanguin sert à rechercher une atteinte associée du foie.
• Les autres examens de sang recherchent une anémie, une thrombopénie ou des cellules lymphomateuses circulantes sur la NFS. Le dosage de la LDH sérique et de la bêta-2-microglobuline est primordial pour évaluer la masse tumorale. Le ionogramme sanguin et la mesure de la créatinine sont importants pour rechercher une atteinte rénale. La mesure de l’albuminémie sur l’électrophorèse des protéines sériques est un facteur pronostique dans la maladie de Hodgkin.
Tous ces renseignements permettent d’établir un diagnostic précis et de classer le lymphome en plusieurs stades auxquels correspondent des traitements spécifiques (classification de Ann Arbor par exemple).
D’autres examens peuvent être nécessaires avant la mise en route du traitement (sérologie de l’hépatite C et B, recherche de l’EBV et de Helicobacter pylori dans le LNH MALT, échographie cardiaque pour évaluer la fonction cardiaque avant administration de chimiothérapie à base d’alkylants…). Enfin, d’autres tests pronostiques peuvent être disponibles dans les laboratoires spécialisés ou peuvent être effectués uniquement à des fins de recherche. Actuellement, les décisions en matière de traitement reposent généralement sur les résultats cliniques (symptômes, examen physique et analyses de sang).
Enfin, une cryopréservation du sperme chez l’homme jeune et des ovules chez la jeune femme est nécessaire pour préserver leurs chances de reproduction après le traitement.
Quelles sont les formes les plus fréquentes de LNH indolents ?
Lymphome folliculaire : Les lymphomes folliculaires sont relativement fréquents car ils représentent un quart à un tiers des lymphomes non hodgkiniens. Les lymphomes folliculaires se forment à partir de lymphocytes B et font donc partie des lymphomes à cellules B. Les cellules cancéreuses ont pour origine les follicules lymphoïdes (la partie externe des ganglions), d’où le nom de ces lymphomes.
Les lymphomes folliculaires concernent généralement des adultes d’âge moyen ou plus âgés, avec une légère prédominance masculine. Du fait de leur évolution lente, les lymphomes folliculaires sont le plus souvent diagnostiqués à un stade disséminé (stade III et IV). Seuls 10 à 20% des malades ont une forme localisée. Les lymphomes folliculaires sont répartis en trois grades (1, 2 ou 3) selon le nombre de petites et grandes cellules retrouvées. Les grades 1 et 2 présentent une évolution similaire, souvent indolente, alors que les lymphomes folliculaires de grade 3 sont considérés comme plus agressifs.
Au cours de leur évolution, les lymphomes folliculaires peuvent se transformer en lymphomes agressifs tels qu’un lymphome diffus à grandes cellules B.
Lymphome lymphocytique (LL) et Leucémie lymphoïde chronique (LLC) : Le lymphome lymphocytique est localisé dans les ganglions lymphatiques et très souvent dans la moelle osseuse. Il représente 4 % des lymphomes non hodgkiniens. Il est sensible à la chimiothérapie initiale, appelé « traitement de première ligne ». Cependant, il peut au fil du temps devenir résistant ou se transformer en une forme plus agressive de lymphome à grandes cellules.
La leucémie lymphoïde chronique est pratiquement identique au lymphome lymphocytique, mais alors que ce dernier se caractérise par des cellules cancéreuses initialement localisées dans les ganglions lymphatiques, la LLC est caractérisée par des anomalies initialement localisées dans le sang.
Ces deux formes constituent la même maladie, les médecins utilisant l’un ou l’autre de ces termes selon la localisation des cellules cancéreuses. Environ 20 % des cas peuvent évoluer vers un grade plus élevé comme celui du lymphome à grandes cellules (syndrome de Richter). Cette évolution peut survenir après plusieurs années.
Lymphomes de la zone marginale : Les tumeurs de la zone marginale sont des lymphomes à cellules B indolents qui peuvent prendre naissance, soit dans les ganglions lymphatiques, soit à l’extérieur de ceux-ci. On distingue deux catégories selon leur localisation :
- Les lymphomes du tissu lymphoïde associé aux muqueuses (« lymphome de MALT ») sont une forme de lymphome de la zone marginale qui affecte des zones situées à l’extérieur des ganglions lymphatiques, telles que le tube digestif (l’estomac en particulier), la glande thyroïde, les glandes salivaires, les poumons et la peau. Lorsque ces lymphomes sont présents dans l’estomac, ils sont souvent associés à une infection par Helicobacter pylori (H. pylori). D’autres bactéries peuvent également être impliquées dans d’autres formes de lymphome de MALT.
- Les lymphomes à cellules B de la zone marginale ganglionnaires sont rares. L’âge moyen des patients atteints de ce type de lymphome est de 65 ans, avec une prédominance masculine. Les lymphomes de la zone marginale peuvent également atteindre la rate et le sang.
Lymphome lymphoplasmocytaire ou macroglobulinémie de Waldenström : Ce lymphome à cellules B est rare. Il touche généralement les personnes de plus de 60 ans et se caractérise par une prolifération de cellules cancéreuses au niveau de la moelle osseuse au moment du diagnostic. Ces cellules produisent une immunoglobuline monoclonale de type IgM, que l’on retrouve dans le sang lors d’un examen dénommé électrophorèse des protéines sériques.
Lymphome cutané à cellules T ou B : Le lymphome cutané à cellules T englobe un large spectre de lymphomes à cellules T qui apparaissent au niveau de la peau. La forme la plus courante est le mycosis fongoïde qui est souvent de faible malignité. La peau peut présenter des nodules, localisés et légèrement rougeâtres. Lorsque des cellules T sont retrouvées dans le sang, la maladie est plus agressive et elle est alors appelée syndrome de Sézary. Elle est alors classée dans les LNH agressifs.
Le lymphome cutané à cellules T représente 2 à 3% des LNH. L’âge moyen des patients est généralement compris entre 55 et 60 ans. Il existe aussi plusieurs types de lymphomes cutanés à cellules B, moins fréquents. Ils sont presque toujours de forme indolente.
Quelles sont les formes les plus fréquentes de LNH agressifs ?
Lymphomes diffus à grandes cellules B : Les lymphomes diffus à grandes cellules B, ainsi dénommés en raison de l’aspect des groupes de cellules au microscope, sont les plus fréquents de tous les lymphomes. Ils représentent de 30 à 40% de l’ensemble des LNH. L’âge médian des patients au moment du diagnostic est de 60 ans. Bien qu’ils soient plus fréquents chez l’adulte, les lymphomes à grandes cellules peuvent également survenir chez l’enfant.
Ces lymphomes agressifs prennent le plus souvent naissance dans les ganglions lymphatiques. Mais parfois, les cellules cancéreuses apparaissent dans d’autres organes (formes dites extra-ganglionnaires). Cela peut être le tube digestif, l’appareil génito-urinaire, la peau, les poumons, le système nerveux central ou les os. Les lymphomes diffus à grandes cellules B sont localisés dans 35 à 45 % des cas, et disséminés dans 55 à 65 % des cas. En raison de leur fréquence, les lymphomes diffus à grandes cellules B sont souvent utilisés comme modèle pour le traitement des autres LNH agressifs.
Lymphomes à cellules du manteau : Les lymphomes à cellules du manteau sont des lymphomes à cellules B qui représentent 5 à 10% des LNH. Ils touchent plus fréquemment les hommes de plus de 50 ans et la maladie est souvent diagnostiquée à un stade avancé. En général, les patients atteints d’un lymphome à cellules du manteau présentent de multiples atteintes ganglionnaires. Un ou plusieurs organes (en particulier le tube digestif) et la moelle osseuse peuvent également être touchés. Ce lymphome est généralement plus agressif que la plupart des autres lymphomes. De nouveaux traitements ont démontré une efficacité sur la maladie.
Lymphome de Burkitt : Le lymphome de Burkitt, lymphome à cellules B de malignité élevée, a été décrit pour la première fois en Afrique, où il a été appelé le lymphome de Burkitt endémique. Quand il est diagnostiqué dans d’autres régions du monde, il est nommé lymphome de Burkitt sporadique. Il concerne à la fois les adultes et les enfants. Il est également un des lymphomes diagnostiqués chez les patients atteints par le VIH ou par le virus Epstein-Barr. Le lymphome de Burkitt concerne davantage les hommes. Il est spontanément très agressif. Toutefois, le pronostic après traitement est généralement favorable.
Lymphomes T périphériques : Les lymphomes T périphériques représentent de 10 à 15 % des LNH chez les adultes. Le terme lymphome T périphérique est fondé sur le fait qu’il s’agit de tumeurs composées de cellules T (et non pas B) et que ces cellules sont matures. La plupart des lymphomes T périphériques ont une malignité élevée à l’exception du mycosis fongoïde. Les lymphomes T périphériques prennent naissance au niveau des ganglions lymphatiques, comme le lymphome T angio-immunoblastique ou le lymphome anaplasique à grandes cellules. Ils peuvent également survenir dans des sites extra-ganglionnaires, comme le lymphome T sous-cutané ou le lymphome T/NK nasal ou encore le lymphome T intestinal. Ces tumeurs sont le plus souvent étendues dès le diagnostic.
Qu’en est-il des lymphomes non hodgkiniens au cours de l’infection à VIH ?
Les lymphomes dont souffrent les patients infectés par le VIH (virus du sida) sont généralement de malignité élevée. On estime que près de 10% des patients séropositifs développent à terme un lymphome. Les lymphomes les plus courants sont les lymphomes diffus à grandes cellules B, les lymphomes de Burkitt et les lymphomes primitifs du système nerveux central.
Quels sont les différents traitements possibles ?
Les cellules cancéreuses ont tendance à se reproduire et se développer rapidement. Par conséquent, même si le cancer semble présent seulement dans une tumeur ou un ganglion, il se propage presque toujours. La chimiothérapie peut être utilisée comme un traitement ayant pour objectif d’empêcher la propagation ou la croissance lente des cellules cancéreuses, de tuer les cellules cancéreuses qui se seraient propagées vers d’autres parties de l’organisme.
• La chimiothérapie peut être administrée par voie orale ou intraveineuse, et on y a recours lorsque le cancer est présent dans diverses parties du corps. Chaque médicament cible le cancer d’une manière différente et une combinaison de médicaments chimiothérapeutiques (polychimiothérapie) est plus efficace qu’un seul médicament.
La chimiothérapie est souvent administrée en plusieurs cycles (ou cures) avec une période de repos de quelques semaines entre chaque cycle. Ces pauses permettent à l’organisme de se remettre des effets secondaires de la chimiothérapie.
• La radiothérapie (faisceau de rayons X à haute énergie ou isotopes radioactifs) est utilisée sur des régions bien définies afin de détruire des cellules cancéreuses pour empêcher qu’elles ne se propagent. Le traitement externe à base de radiation est sans douleur (similaire à une radiographie) et dure quelques minutes. Généralement, une cure de traitement complète dure cinq jours par semaine sur une période de quatre à cinq semaines pour un patient en consultation externe, et varie selon le type de cancer, la taille de la tumeur et la partie de l’organisme qui est affectée. Ces soins ne nécessitent pas toujours d'hospitalisation.
• La greffe des cellules souches (également appelée greffe autologue de la moelle osseuse) consiste à remplacer les cellules de la moelle pathologique par une moelle saine. Dans ce type de traitement, certaines des cellules de la propre moelle osseuse du malade sont extraites avant la chimiothérapie et lui sont regreffées après celle-ci. Les cellules souches sont un groupe de cellules présentes dans la moelle osseuse qui sont immatures, se développent et se transforment en globules rouges, globules blancs et plaquettes.
• Plus récemment, des techniques innovantes ouvrent de nouvelles perspectives dans les lymphomes à grandes cellules B (CAR-T cells).
Quel est le traitement du lymphome non Hodgkinien ?
Le traitement du lymphome non hodgkinien repose sur une association de techniques dont la combinaison est déterminée par le type de LNH et son extension.
Les lymphomes non hodgkiniens sont classés en 4 stades, de la forme la moins grave de la maladie (stade I) à la forme la plus avancée (stade IV) :
Stade I : le lymphome est limité à l’intérieur d’un groupe ganglionnaire ou dans un seul organe ou une seule région à l’extérieur des ganglions ;
Stade II : le lymphome est présent dans plusieurs groupes ganglionnaires situés du même côté du diaphragme ou encore dans un seul organe et des ganglions à proximité de celui-ci ;
Stade III : le lymphome est présent dans des groupes ganglionnaires des 2 côtés du diaphragme ;
Stade IV : le lymphome s’est propagé au-delà du système lymphatique, dans la moelle osseuse, les poumons, le foie….
• La chimiothérapie est généralement plus longue et nécessite la mise en place d’une chambre implantable. Il s’agit d’un petit boîtier placé sous la peau (généralement au niveau du thorax), relié à un cathéter (tuyau souple et fin glissé dans une veine). Ce dispositif reste en place en permanence, pendant toute la durée de la chimiothérapie. Il permet d’injecter les médicaments à travers la peau tout en préservant les veines du patient. La chambre implantable offre aussi un meilleur confort de vie, car elle permet de poursuivre les activités quotidiennes.
En fonction de la localisation et des caractères du malade, le traitement repose sur l’association de plusieurs chimiothérapies. Longtemps, cette polychimiothérapie était composée de cyclophosphamide, de doxorubicine, de vincristine et de prednisone, protocole appelé « CHOP ». L’adjonction d’une thérapie ciblée anti-CD20 (immunothérapie par anticorps monoclonaux), le rituximab, dans le cadre du protocole R-CHOP, a permis d’augmenter le taux de guérison, d’allonger le temps avant les éventuelles rechutes et la survie des patients atteints de LNH, notamment dans les formes les plus agressives. D’autres thérapies ciblées ont été mises à disposition et pourraient encore améliorer le pronostic des LNH.
• La radiothérapie est utilisée pour détruire les cellules cancéreuses en les exposant à des rayonnements ionisants, dont les rayons X. Le traitement à base de rayons X est fréquemment utilisé en combinaison avec la chirurgie ou la chimiothérapie. Pour certains lymphomes localisés, ganglionnaires ou extra-ganglionnaires, la radiothérapie peut être le seul traitement proposé.
• La greffe de cellules souches hématopoïétiques repose sur l’injection de cellules particulières fabriquant des plaquettes, des globules rouges et blancs qui permet de régénérer la moelle osseuse (tissu présent dans les os et produisant les différents éléments du sang). En effet, la moelle peut être détruite par la chimiothérapie et/ou la radiothérapie, en même temps que les cellules cancéreuses visées.
On pratique deux types de greffes : l’autogreffe ou l’allogreffe. L’autogreffe consiste à injecter au malade ses propres cellules souches hématopoïétiques. C’est la technique la plus fréquente pour le traitement des LNH. Ce type de greffe présente l’intérêt de ne pas poser de problème de compatibilité. Elle ne présente aucun risque de rejet ou de réaction due au greffon (ce que l’on appelle l’effet greffon versus hôte ou GVH). L’allogreffe est l’injection de cellules issues d’un donneur compatible. Cette technique est très rarement utilisée pour le traitement des LNH.
Dans tous les cas, la greffe rend nécessaire une hospitalisation de plusieurs semaines. Pour en savoir plus sur cette opération, consultez le site de la Société française de greffe de moelle et de thérapie cellulaire.
Les greffes de moelle osseuse ont de meilleurs taux de réussite chez les moins de 55 ans.
• Les CAR-T cells anti-CD19 représentent une nouvelle solution pour les malades en échec des autres traitements. Les bonnes indications actuelles sont les lymphomes B diffus à grandes cellules réfractaires aux traitements de 1ère et de 2e ligne, ou qui rechutent après une greffe de cellules souches. Ce sont des malades qui ont un très mauvais pronostic. Quarante pour cent des malades ont une réponse complète et 12% ont une réponse partielle et ces réponses sont prolongées.
Le processus de préparation des CAR-T cell est compliqué. L'équipe de soins en hématologie prélève le sang du malade et en extrait les lymphocytes T (avant de réinjecter le sang). Les lymphocytes T de chaque malade sont ensuite expédiés dans un laboratoire, en Europe ou aux Etats-Unis. Les lymphocytes T de chaque malade y sont génétiquement modifiés afin d’exprimer un anticorps de surface anti-CD19, capable de cibler les cellules B responsables du lymphome, cellules qui ont une protéine de surface appelée CD19, et de les détruire. Puis les cellules T modifiées, les « CAR-T cells », sont multipliées et sont retournées à l'hôpital et réinjectées au malade. Chaque cellule est ainsi compatible avec le malade dont elle est issue, elle n’est pas détruite par le système immunitaire et elle reste capable de se multiplier rapidement, produisant des millions de cellules-filles dotées des mêmes caractéristiques anti-CD19. Celles-ci vont attaquer violemment les cellules lymphomateuses porteuses du CD19 et entraîner leur destruction spécifique : comme il s’agit de cellules vivantes, la destruction est plus efficace qu’avec de simples anticorps.
A la phase aiguë, l'effet indésirable le plus fréquent est le syndrome de libération de cytokines (58%), qui provoque des symptômes graves tels que fièvre, œdème et hypotension, avec éventuellement des effets neurologiques, tels qu’un délire, mais les médecins ont appris à gérer ces effets secondaires en unité de greffe en hématologie (anti-IL6). Aucun décès dans cet essai n'a été attribué au traitement réalisé.
Les CAR-T cells représentent donc bien d’une forme d'immunothérapie, une autogreffe de lymphocytes T modifiés, qui vont détruire spécifiquement les cellules cancéreuses CD19, où qu’elles soient dans le corps et sans nécessité d’une chimiothérapie.
• Une intervention chirurgicale est nécessaire dans certaines formes de lymphomes non-Hodgkiniens, le plus souvent pour ôter une tumeur.
Quels sont les effets secondaires des traitements du lymphome ?
Des effets indésirables, secondaires au traitement, peuvent survenir :
• Nausées, vomissements, diarrhées,
• Chute des cheveux,
• Aphtes dans la bouche,
• Fatigue plus ou moins intense,
• Symptômes semblables à ceux de la grippe (frissons, fièvre, douleurs musculaires, faiblesse, nausées) en cas de traitement par anticorps monoclonaux.
La plupart de ces effets indésirables peuvent relever d’un traitement et il ne faut pas hésiter à en parler au médecin pour qu’il essaye de les soulager au mieux.
Est-il possible de préserver la fertilité pendant le traitement du lymphome ?
Une stérilité secondaire à la chimiothérapie du lymphome peut survenir après le traitement. Le plus souvent, ce phénomène est transitoire. Néanmoins, les hommes jeunes peuvent pratiquer un prélèvement de leur sperme, pour qu’il soit conservé. Chez les femmes jeunes, le prélèvement et la conservation des ovules, après une stimulation ovarienne suivie d’une ponction ovarienne, est un peu plus compliquée mais est aussi possible.
Comment se faire suivre ?
Le médecin de famille adressera le malade à un spécialiste qui sera probablement un oncologue médical, un hématologue ou un onco-hématologue. Avant d’accepter un traitement qui va être lourd et décisif, il est toujours possible d’obtenir un deuxième avis quant au diagnostic et au projet de traitement, à condition que cela ne retarde pas le traitement. Dans ce cas, il est préférable d’apporter une copie du dossier à l’autre médecin.
La surveillance de la maladie de Hodgkin et du lymphome non-Hodgkinien comprend des consultations, des examens et des bilans sanguins. Coordonnée par le médecin, elle sert à détecter une possible récidive ou les effets indésirables tardifs des traitements. Il est important de bien respecter le suivi prévu, et de signaler tout signe anormal à son médecin.
De nombreuses personnes trouvent également utile de demander à leur médecin si elles peuvent parler avec ses anciens patients, afin d’obtenir leurs impressions et savoir ce qu’elles ont fait pour mieux supporter le traitement et la maladie.
Comment évolue un lymphome ?
Avec un traitement adapté, il existe plusieurs évolutions possibles, selon la réaction de l’organisme.
• La rémission complète est l’évolution la plus fréquente, grâce aux progrès thérapeutiques : tous les signes de la maladie disparaissent. Néanmoins, la surveillance médicale doit se poursuivre pour rechercher d’éventuels effets secondaires ou des complications, parfois tardifs (baisse de la fertilité ou de la fonction cardiaque due à la toxicité des médicaments prescrits, hypothyroïdie après une radiothérapie du thorax, cancer secondaire lié au traitement...).
La surveillance prolongée sert aussi à identifier une possible rechute (réapparition du même cancer). Passé un certain délai de rémission sans rechute, on parle de guérison.
• Une rémission partielle est obtenue lorsque le volume de la tumeur a diminué d’au moins 50 % à la fin du traitement. Un nouveau traitement, dit « de consolidation », peut alors être préconisé par l’équipe médicale. Il a pour objectif d’obtenir une rémission complète.
• On parle de stabilité lorsque le lymphome ne présente pas d’amélioration après le traitement. Pour autant, il ne se transforme pas défavorablement.
• La progression de la maladie ou « résistance au traitement » correspond à une évolution défavorable, notamment lorsque la tumeur grossit pendant le traitement. Il est alors nécessaire de changer de traitement.
Quelles sont les conséquences pour la vie du malade ?
Comme pour un cancer, être diagnostiqué et traité pour un lymphome est traumatisant. Au début, le malade a tendance à se focaliser sur la résolution des problèmes auxquels il est confronté, notamment la prise de rendez-vous, l’annulation ou le report des engagements de sa vie courante ou professionnelle, le choix entre plusieurs options de traitement, et le traitement lui-même. Mais lorsque le traitement se termine, il est possible que le malade se sente perdu avec un sentiment de deuil vis-à-vis des différentes pertes qu’il a subies.
En effet, de nombreuses expériences de deuil se produisent pendant la période du cancer, depuis le diagnostic jusqu’après le traitement. La perte peut être temporaire ou permanente. Cela peut être des pertes d’une fonction du corps, de la fertilité ou de l’aptitude sexuelle, de la confiance en soi, de projets personnels ou professionnels, du rôle de soutien de famille, mais aussi de pertes financières, d’un emploi, d’une assurance…
Le deuil peut persister des années après la fin du traitement et être réactivé à l’occasion des circonstances de la vie quotidienne (rendez-vous médicaux de suivi, entendre parler d’une personne qui avait un cancer et qui en est morte, dates anniversaires comme la date du diagnostic, la date de fin du traitement...). Un deuil non résolu peut conduire à la dépression et empêcher le malade guéri d’aller de l’avant dans la vie. Il est important de savoir que cela peut arriver à tout le monde dans ce genre de circonstances pour ne pas hésiter à demander un soutien auprès des médecins.
Comment préparer la consultation ?
Tout au cours de la maladie, il faut noter les questions qui viennent à l’esprit. Les médecins n’ayant généralement que peu de temps à accorder, il faut poser en priorité les deux ou trois questions les plus importantes de la liste. Il faut également noter tout ce qui arrive : signes atypiques, sensations particulières ou inhabituelles. Il est important qu’un membre de l’équipe médicale lise cette liste, car il pourrait remarquer quelque chose d’important.
Peut-on bénéficier d’aide en cas de maladie ?
Les problèmes financiers peuvent être un problème pour de nombreuses personnes faisant face à un lymphome avancé. Certains foyers perdent deux revenus, du fait que la personne atteinte du lymphome, et le principal aidant, arrêtent tous les deux de travailler.
En cas de lymphome, un arrêt de travail est indiqué et peut être renouvelé autant de fois que nécessaire. Lorsque l’état de santé s'améliore, un retour progressif en entreprise peut être envisagé et pourra contribuer au rétablissement du malade. Le médecin peut envisager de prescrire une reprise à temps partiel pour motif thérapeutique (sur une période limitée), en fonction du type de profession exercée par le malade (type d’activité, usage éventuel des transports…).
Dans les formes handicapantes, les malades ont la possibilité d’obtenir de l’aide en déposant un dossier auprès de la Maison Départementale du Handicap.
Les lymphomes en France
Le lymphome est un cancer en très forte augmentation partout dans le monde, mais il semble se stabiliser. Il représente la moitié des cancers du sang.
En France, où la fréquence est intermédiaire entre des pays à forte incidence comme les États-Unis et l'Australie, et des pays moins touchés, comme l’Asie, la fréquence moyenne annuelle est de 3,8 % chez l'homme et de 3,5 % chez la femme.
Le lymphome non Hodgkinien est plus fréquent que le lymphome de Hodgkin (dans une proportion de 4 contre 1).
Les liens des lymphomes
Le site de la Ligue nationale contre le cancer
www.ligue-cancer.net
Le site de l’Association France Lymphome Espoir
www.francelymphomeespoir.fr
Le site de la Société française de greffe de moelle et de thérapie cellulaire
http://www.sfgm-tc.com/
Le site de l’INCa
http://www.e-cancer.fr/Patients-et-proches/Les-cancers/Comprendre-le-lymphome-hodgkinien2/Le-lymphome-hodgkinien-points-cles
Les liens internes à Pourquoi Docteur
Maladie de Hodgkin : un lymphome qui guérit dans plus de 80% des cas
CART-T Cells et lymphome à grande cellule B
Françoise Hardy : son combat redoutable contre un lymphome
Cancers du sang : l'ibrutinib, un espoir pour des centaines de malades
Don de moelle osseuse : 2 000 malades en ont besoin
Le lymphome, 1er cancer chez les ados et toujours méconnu
L’exposition passive au benzène augmente le risque de lymphomes












Commentaires